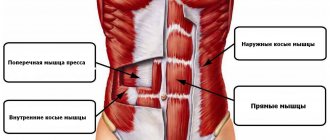
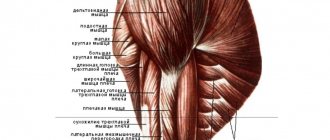
После тренировки болят мышцы из-за перетренированности, воздействия молочной кислоты, асептического воспаления волокон, травмирования. В большинстве случаев такая боль считается нормой. При длительности больше недели требуется помощь.
Как давно у вас этот болевой синдром?
- Несколько дней (25%, 569 Голосов)
- Первый день (21%, 479 Голосов)
- Несколько месяцев (12%, 273 Голосов)
- Неделя (10%, 232 Голосов)
- Несколько недель (10%, 229 Голосов)
- Около месяца (8%, 188 Голосов)
- Хроническая форма (7%, 154 Голосов)
- Около года (6%, 125 Голосов)
Всего проголосовавших: 2 250
Загрузка …
Используй поиск Мучает какая-то проблема? Введите в форму «Симптом» или «Название болезни» нажмите Enter и вы узнаете все лечении данной проблемы или болезни.
Почему после тренировки болят мышцы
Болевой дискомфорт после выполнения физических упражнений – показатель нормы, за исключением острой формы боли высокой интенсивности. В этом случае можно говорить о травме.
В момент спортивной нагрузки под влиянием обменных процессов глюкоза, содержащаяся в мышечной ткани, превращается в молочную кислоту. Она безвредна. Однако вызывает ощущение жжения. При большом количестве есть вероятность ограниченности подвижности.
На следующий день начинается асептический воспалительный процесс в волокнах. Он связан с микронадрывами. Патогенные микроорганизмы в этом участия не принимают. Такую боль называют запаздывающей.
Несколько дней требуется на полноценное восстановление. Поэтому, когда программу тренировок готовит специалист, подбирает количество занятий и набор упражнений с той целью, чтобы между нагрузками на одну и ту же группу мышц прошло не меньше недели.
Организм у каждого свой. Чтобы легче переносить восстановление мышечной ткани, требуется регулярно заниматься. Перед самим комплексом нужно сделать разминку и растяжку, уделив внимание прогреву тех мышц, на которые будет основная нагрузка. Использовать легкий вес.
Требуется подобрать рацион питания. Питаться по режиму.
Пища должна соответствовать цели тренировок:
- задача в снижении веса – кушать малыми порциями пять-шесть раз за сутки, соблюдая режим;
- накачать мышцы, придать рельефность – нужен высококалорийный рацион с преобладанием животного белка.
Рекомендованные продукты:
- Мясо животных (свинина, говядина).
- Куриные яйца.
- Рыба.
Допустимо принимать пищевые добавки (человек по убеждениям не приемлет употребление продуктов животного происхождения).
Незаменимую роль в построении рельефа фигуры и восстановлении от мышечной боли играют аминокислоты с разветвлёнными боковыми цепями (BCAA).
Перед началом употребления ВСАА следует проконсультироваться со специалистом по культуризму. Как любой фармацевтический препарат, имеет показания и противопоказания к применению.
Многие новички хотят подписаться на известных фитнес-блогеров. Но подписка не спасет от самостоятельного пути проб и ошибок. Мышцы будут болеть – это факт. Главное понимать, когда уже пора обращаться к врачу и выявлять скрытые причины недомогания.
Профилактика растяжения мышц брюшины
Чтобы избежать таких травм, специалисты рекомендуют придерживаться некоторых правил:
- Следует в обязательном порядке делать разминку, перед тем как приступить к физическим упражнениям.
- Нельзя перенапрягаться при выполнении упражнений.
- Не поднимать резко тяжелые предметы.
- Следует прекратить выполнение спортивных упражнений, если наступила усталость.
- Необходимо укреплять мышцы пресса, выполняя специальные упражнения.
Существует также ряд упражнений, которые позволяют укрепить брюшной пресс, что позволит избежать растяжения и разрыва мышц брюшины в будущем.
Растяжение мышц пресса может представлять достаточно серьезную травму. Вместе с тем, если организм человека подготовлен и физически крепок, чего позволяют достичь регулярные занятия спортом, вероятность подобной травмы практически отсутствует. Поэтому очень важно с юных лет заниматься спортом. И тут не идет речь о каких-то серьезных физических нагрузках. Будет вполне достаточно, если хотя бы выполнять определенные упражнения в домашних условиях.
источник
Что делать при появлении боли в мышцах после тренировки
Методы избавления от мышечной боли:
- применение водных процедур (контрастный душ, теплая ванна);
- массаж (легкими растираниями достигается эффект усиления кровотока, ускорения обменных процессов, в том числе выведения молочной кислоты и восстановления волокон);
- применение мазей и кремов, обладающих противовоспалительным эффектом и раздражающими веществами;
- плавание в бассейне (процедура должна быть не менее 10-15 минут);
- легкая разминка для ускорения кровотока в мышцах (делается только с собственным весом).
При длительности ощущения больше недели или увеличении интенсивности – нужно посетить врача. Вероятно, что волокна повреждены и травмированы сильно.
Что предпринять?
Существует не так много способов лечения болей в голове после спорта. Используются как медикаментозные аптечные средства, так и народные методы. Наиболее эффективными являются:
- прием болеутоляющего, которое расширит сосуды и снизит спазмы: Пенталгина, Анальгина или Спазгана;
- когда нет вышеупомянутых средств, подойдет Но-шпа или Цитрамон;
- рекомендуется лечь поспать – это самое безвредное лечение, особенно при сильном переутомлении.
О чем сигнализирует тупая, тянущая, ноющая или острая боль
Мышечная болезненность может выражаться различными симптомами, сосредотачиваться в разных частях тела или охватывать всего человека. Она может беспокоить постоянно или проявляться при движении. Все зависит от основной причины ее возникновения.
Чаще всего беспокоящая боль в мышцах (миалгия) после тренировки появляется в следующих случаях:
- Травма.
- Растяжение.
- Чрезмерная физическая нагрузка.
- Интенсивная спортивная тренировка.
- Вирус, грипп.
- Переохлаждение.
- Невроз.
- Стресс.
- Ревматизм.
- Малоподвижность.
Миалгия, сопровождаемая снижением работоспособности, появлением усталости, судорогами и онемением конечностей, нарушением двигательной функции – последствия смены погоды.
Миозит – воспаление мышечной ткани, проявляется отечностью и покраснением кожи в зоне поражения. Болевой очаг сосредоточен в одной мышце и не распространяется дальше.
Сила его проявления увеличивается при движении, напряжении, воздействии холодом. Характер болевых ощущений реагирует и на изменения погодных условий.
К миалгии ног приводят:
- Травмирование.
- Заболевание суставов, позвоночника.
- Сидячая или стоячая работа. Неприятные ощущения в ногах имеют тупой, ноющий, колющий характер.
- Длительная неподвижность нижних конечностей. Болевые негативные ощущения возникают по причине образования застоя крови.
- Тромбофлебит. Болезненность жгучего характера, сосредоточена в икрах.
- Артериальные болезни: атеросклероз, эндартериит. Ощущение усиливается при ходьбе, в состоянии покоя утихает.
Спина испытывает недомогание в следующих случаях:
- Патологии отделов позвоночника.
- Перенапряжение. Часто связано с выполнением трудовых обязанностей.
- Застаивание крови в результате нахождения в одной и той же позе длительное время.
- Механическое травмирование.
- Воспаление.
- Неправильный массаж. Воздействие на болевые точки.
Причиной миалгии в области спины могут стать и анатомические особенности человека. Это плоскостопие, асимметрия костей таза, укороченная нога.
Болезненность в воротниковой зоне вызвана чрезмерным напряжением, травмой или заболеваниями:
- Остеохондроз.
- Онкология.
- Инфекционное поражение.
Недомогание, возникающее после перенапряжения или непривычных для человека нагрузок, длится несколько суток.
Мускулы на руках подвержены инфекционному воздействию, воспалению.
Часто болезненность сконцентрирована в верхних конечностях по причине:
- Растяжение сухожилия.
- Ревматизм.
Недомогание, распространяющееся по всему телу, свидетельствует в большинстве случаев о проникновении в организм вирусной инфекции. Такое состояние характерно для заболевания гриппом.
Слабые мышцы трапеций
В некоторых случаях причиной развития болей в шее могут служить излишне слабые (или растянутые) мышцы трапеций. Слабые трапеции перекладывают нагрузку непосредственно с мышц плеч и верха спины на шейный отдел позвоночника. Напомним, что правильная техника выполнения тяги верхней тяги в тренажере (аналога подтягиваний) подразумевает сведение и опускание лопаток в нижней точке траектории.
Для самостоятельной оценки состояния этой мышечной группы подойдите к зеркалу и оцените положение вашей ключицы:
- Положение А — слабые и растянутые мышци трапеций
- Положение В — чрезмерно низкой положение лопаток, трапеции могут быть стянуты
- Положение С — правильное положение. Верхняя и нижняя часть трапециевидных мышц находятся в балансе, а сами трапеции слегка напряжены.
https://youtu.be/VEvdQnMnUbE
Когда требуется срочно обращаться к врачу, какой специалист поможет
Боли можно заглушить приемом препаратов обезболивающего действия, народными средствами, применением массажа. Но существуют определенные моменты, когда обращение в медицинское учреждение обязательно. Игнорирование сигналов организма о патологиях может привести к тяжелым необратимым последствиям.
Тревожные проявления:
- Нестерпимая болезненность, возникающая при получении физической травмы. Требуется осмотр врача. Только он посредством проведения обследований может с точностью определить характер повреждения и установить курс лечения. Предварительно возможен прием обезболивающего.
- Преклонный возраст. Необращение к врачу при мышечном недомогании, отсутствие лечения создаст для пожилых граждан опасность возникновения хронической формы заболевания.
- Болезненность, длящаяся более пяти суток. Требуется исключить серьезные повреждения, определить причину боли.
- Воспаление. Миозит в прогрессирующей форме может привести к атрофии мышц.
Диагностировать причину боли, выявить сопутствующие болезни, назначить лечебный курс может только врач. Для этого он знакомится с историей болезни пациента, определяет симптоматические проявления, локализацию и интенсивность боли, наличие изменений на коже. При первичном осмотре проводит тесты, позволяющие сделать вывод о неврологических отклонениях.
Помимо общего обследования, назначает проведение специальных методов диагностики:
- ультразвуковое исследование;
- рентгенография;
- магнитно – резонансная томография;
- КТ.
При подозрениях на наличие конкретных патологий можно записаться на прием непосредственно к врачу, специализирующемуся в данной области. Миалгия провоцируется разными болезнями.
Ее диагностикой и лечением занимаются врачи:
- Травматолог – ортопед. При подозрении на миозит, остеоартроз или остеопороз.
- Травматолог. После получения травмы.
- Хирург. При осложненном травмировании, связанном с нарушением целостности мускулов, костей, сухожилий, связок.
- Невролог. При остеохондрозе, периодических судорогах.
- Ревматолог. При подагре, ревматической полиартралгии.
- Терапевт. При вторичной боли, возникшей на фоне острого респираторного заболевания.
- Эндокринолог. При сахарном диабете, последствиях ожирения.
- Инфекционист. При менингите, энцефалите, иных болезнях, связанных с проникновением инфекции.
- Флеболог. При варикозном расширении вен, тромбофлебите.
- Ангиолог. При атеросклерозе, синдроме Рейно.
- Гинеколог. При заболеваниях половой системы.
- Гастроэнтеролог. При проявлении симптомов изъязвлений, сбоя нормального функционирования органов пищеварительной системы.
За консультацией можно обратиться первоначально к терапевту, который выявит отклонения в здоровье и направит к узкому специалисту.
Опущение внутренних органов: Как лечить
Недуг в первую очередь грозит узкоплечим и тонкокостным астеникам с чересчур растяжимой соединительной тканью. Их внутренности могут опускаться при постоянном физическом перенапряжении и хроническом переутомлении, когда снижается нервно-мышечный тонус. Наиболее часто наблюдается опущение желудка, почек, поперечно ободочной кишки, органов малого таза.
В зависимости от того, какой орган опущен, выявляются определенные особенности клинической картины заболевания. Но для любой формы опущения характерны жалобы на запоры, снижение аппетита, работоспособности, нарушение сна.
Боли появляются со временем, постепенно и усиливаются к концу рабочего дня, в то же время в горизонтальном положении они слабее. При уменьшении силы мышц слабеет связочный аппарат, нарушается равновесие, создаваемое давлением внутренних органов друг на друга, нижняя часть живота выпячивается.
Определенную роль в сохранении нормального положения органов играет жировая ткань брюшной полости. При значительной потере веса уменьшается слой жировой ткани и вся тяжесть внутренних органов ложится на мышцы.
Непостоянная ноющая и тянущая боль в животе может свидетельствовать об опущении желудка и кишечника. Неприятные ощущения обычно возникают в вертикальном положении и стихают, когда вы ложитесь.
При опущении почек беспокоит боль в поясничной области.
Если к ней присоединилась тянущая боль внизу живота и крестце, появились эпизоды недержания мочи при кашле, чихании, смехе, физическом усилии, не исключено опущение матки и влагалища, которое порой заканчивается их выпадением.
ЕСЛИ ОПЕРАЦИИ НЕ УДАЛОСЬ ИЗБЕЖАТЬ…
Сегодня обычным решением является операция, однако, как показывает практика, существует вероятность рецидива, зависящая от множества причин, а все факторы учесть и предупредить невозможно.
Если, к сожалению, пришлось сделать операцию, то через некоторое время все равно необходимо будет выполнять упражнения для укрепления мышц тазового дна , ведь организм еще более ослаблен хирургическим вмешательством, а значит, требует постоянного внимания и систематического укрепления для того, чтобы не возникла необходимость повторной операции.
Не надейтесь на бандаж — он лишь усугубит проблему.
После временного улучшения, которое может продлиться 1–2 года, симптомы болезни начинают беспокоить с утроенной силой: нарастает боль, появляются не поддающиеся лечению запоры и тошнота.
Возникают общая слабость, повышенная утомляемость и раздражительность, нарушается сон. Помочь уже очень сложно: мышцы, привыкшие к бездействию под бандажом, окончательно атрофировались и не способны оказать ни малейшей поддержки опустившимся органам.
Опущения внутренних органов очень часто связаны с проблемами позвоночника – поэтому прежде всего начните с него. Необходимо проверить состояние позвоночника.
Что надо делать из гимнастики? Накачивать мышцы пресса, спины, косые мышцы живота, межреберные мышцы.
Упражнения для этого самые разные: скручивания и наклоны назад и вперед из разных положений и под разными углами, суммарное количество выполненных за день движений должно быть около 1000.
ПОМОГУТ СПЕЦИАЛЬНЫЕ УПРАЖНЕНИЯ
Огромное количество людей успешно избегают операций, связанных с опущением органов малого таза, пройдя несколько сеансов мышечной терапии живота. Вообще задача состоит в том, чтобы на фоне общего укрепления организма и его психоэмоционального состояния повысить тонус мышц тазового дна, брюшной стенки, поясничной области, улучшить функциональное состояние органов пищеварения.
Для усиления мышц тазового дна, брюшного пресса, поясничной области и диафрагмы, повышения двигательной функции желудочно-кишечного тракта, тонуса связочного аппарата внутренних органов, активизации окислительно-восстановительных процессов в организме выполняются специальные упражнения.
- Лежа на спине, на кушетке с поднятым головным концом на 10-12 см, выполнять статические дыхательные упражнения (диафрагмальное, полное дыхание). Движения выполнять ритмично, в среднем темпе, амплитуда полная, дыхание ритмичное.
- Лежа на спине, диафрагмальное дыхание. Упражнения для нижних конечностей -свободные и с напряжением.
- Лежа на правом боку. Диафрагмальное дыхание, движения конечностями. То же на левом боку.
- Коленно-кистевое, коленно-локтевое положение. Упражнения для мышц конечностей и туловища.
- Лежа на животе. Упражнения для укрепления мышц спины (движения нижними конечностями и нижней частью туловища).
- Лежа на спине, диафрагмальное дыхание. Упражнения для всех мышц нижних конечностей и туловища (без повышения давления в верхней трети брюшной полости, исключается переход из положения лежа на спине в положение сидя).
Время выполнения всех упражнений составляет 15 — 20 минут. Упражнения можно выполнять каждой ногой отдельно. Амплитуда движений полная.
На заключительном этапе выполняют упражнения для мелких и средних мышц конечностей, дыхательные упражнения.
Статические (диафрагмальное, полное) и динамические дыхательные упражнения с участием рук и ног. Упражнения для мышц туловища и нижних конечностей с акцентом на мышцы тазового дна, брюшной стенки, поясницы, диафрагму. Стоя на плечах («березка»). Упражнения для нижних конечностей. Сидя на стуле. Упражнения для мышц конечностей и туловища. При ходьбе с движениями рук выполнять дыхательные упражнения. Упражнения должны быть простыми, при их выполнении органы брюшной полости должны смещаться к диафрагме — это движения нижними конечностями и туловищем с подъемом нижнего его конца.
Физические упражнения необходимо выполнять на наклонной плоскости с приподнятым на 10-12 см ножным ее концом, если нет противопоказаний.
Первые 6-8 недель — лежа на спине, на боку, на животе, стоя на четвереньках.
Начиная с 6-8-й недели после достижения стойкого положительного результата (улучшение субъективного состояния, аппетита, сна, работоспособности, нормализация стула) в комплекс вводятся упражнения для воспитания осанки в исходном положении стоя, исключая наклоны туловища вперед.
В курсе лечения целесообразно использовать не более трех индивидуализированных комплексов упражнений, меняя их не ранее, чем через 1-2 месяца тренировки.
Продолжительность занятий в течение 1-й недели 15-20 мин один раз в день; 2-3-й недели — 20-30 мин два раза в день; в течение 4-8-й недель и далее — 30-40 мин дважды в день.
При приближении положения опущенного органа к нормальному занятия проводятся один раз в день. Поднимать вещи с пола рекомендую, предварительно присев; вставая с кровати, необходимо сначала повернуться на бок, затем одновременно спустить ноги и поднять туловище. В течение одного года не рекомендую наклоны туловища вперед, прыжки, подскоки, бег. Для активизации моторной функции желудочно-кишечного тракта показаны массаж пояснично-крестцовой области, колон-массаж, самомассаж живота.
ЕЩЕ НЕСКОЛЬКИХ ПОЛЕЗНЫХ УПРАЖНЕНИЙ:
- Сидя на коврике, удерживаем спину прямо, руки согнуть в локтях, как при беге. При этом необходимо выдохнуть и втянуть в себя живот и малый таз (мышцы тазового дна). Выдох – «ха-а-а-а-а-а». И, двигая только прямыми ногами, начинайте перемещаться на ягодицах. Сначала вперед, потом назад.
- Следующее упражнение связано с антигравитационным действием. Лечь на спину, руки положить за голову, ноги согнуть в коленях и опереться стопами (ноги немного расставить в стороны). На счет «раз» поднимайте таз вверх, втягиваете живот «ха-а-а-а», и соприкоснитесь коленями. Итак: вдох – колени развести, выдох – колени свести. Такие вдох-выдох выполнить хотя бы три раза. А теперь опускаетесь в исходное положение. Отдохнули и повторяем снова.
- Еще одно упражнение, взятое из йоги.Представьте, что вы стоите (или сидите на стуле), наклонившись вперед, опираясь руками о колени. Сделайте глубокий вдох, затем с наклоном головы выдох, после выдоха задержите дыхание. Попробуйте сделать несколько дыхательных движений полной грудью, но без воздуха, на задержке дыхания, расслабив при этом мышцы живота. Должно происходить активное втягивание в грудную клетку органов брюшной полости, живот как бы прилипает к позвоночнику. Во время расширения грудной клетки отрицательное давление должно втянуть органы брюшной полости внутрь. За одну задержку дыхания (после выдоха) нужно сделать несколько таких якобы дыхательных движений. Каждый раз органы брюшной полости будут подниматься и опускаться (5 – 10 раз). Если что-то у вас болит, не делайте это упражнение, подождите, пока пройдет, делать его надо на пустой желудок, лучше всего утром натощак или через 3–4 часа после приема пищи. Всего таких «втягиваний» нужно сделать раз 30-40 за несколько задержек дыхания, но дойти до этого количества постепенно, дождавшись, когда пройдут все болевые ощущения в животе.
ПОДТЯГИВАЕМ ОРГАНЫ МАЛОГО ТАЗА
Когда вы втягивали живот, наверное, заметили, что низ живота не втягивается, не участвует в гимнастике. А ведь было бы неплохо избавиться от кист яичников, от фибромиом матки, от эндометриозов, простатитов, аденом простаты, опущений и выпадений, недержаний, геморроев и других проблем.
К предыдущему упражнению нужно сделать существенное добавление – подтягивание верх органов малого таза, чтобы они попали в зону действия отрицательного давления, создаваемого грудной клеткой. Это делается с сильным сокращением мышц малого таза. Повторяем несколько раз. Отныне и навсегда оба этих упражнения делаем в комплексе.
Можно оказывать специфическое воздействие на органы малого таза следующим упражнением: вдохнуть полной грудью с наклоном головы вперед, выдохнуть и задержать дыхание, с помощью грудной клетки втянуть живот и оставить его в таком положении, несколько раз сильно сократить и расслабить только мышцы малого таза, поднимая и опуская органы. Повторить пару раз. Важно следить за дыханием, за мышцами брюшного пресса. Это способствует восстановлению и поднятию органов малого таза.
Полезны специальные дыхательные упражнения. Выполнять их надо перед сном в положении лежа. Сделайте глубокий вдох, а затем выдохните воздух, насколько это возможно. Повторите еще раз. Это упражнение «укладывает» органы на место, а также укрепляет брюшные мышцы и делает талию более стройной. В результате применение таких методов народной медицины позволяет нормализовать баланс мышечного корсета, удерживающего внутренний орган, и нормализовать расположение органа, а также выправить осанку, избавиться от тазовых болей, лишнего веса, болей в спине, почувствовать себя здоровее, крепче, моложе.
ЧТО ПРОВОЦИРУЕТ ГАСТРОПТОЗ
Теперь конкретнее остановлюсь на проблемах опущения желудка и кишечника — гастроптозе. Основная причина приобретенного гастроптоза – резкое ослабление тонуса мышц брюшной стенки. Это может произойти вследствие быстрой потери веса, после удаления большой опухоли или откачивания жидкости из брюшной полости, а у женщин также после затяжных или стремительных родов.
Кроме того, женщины рискуют приобрести опущение желудка, когда поднимают тяжелые сумки, а мужчины – во время занятия тяжелой атлетикой и прыжками с высоты.
Поднимание тяжестей приводит к растяжению связок, фиксирующих желудок, и ослаблению тонуса мышечной стенки желудка. В результате желудок смещается ниже своего обычного положения.
Различают три степени гастроптоза: начальную, умеренную и сильную — с выраженным смещением желудка вниз.
Изменение правильного положения желудка затрудняет его пищеварительную функцию, ухудшает перистальтику и продвижение пищи в кишечник. Одновременно нарушается состояние клапанов, которые отделяют полость желудка от пищевода и от двенадцатиперстной кишки.
Из-за неполного смыкания клапанов в желудок через пищевод попадает воздух, который вызывает отрыжку, а из двенадцатиперстной кишки забрасывается желчь. Желчь вызывает изжогу, а также разъедает слизистую желудка и становится причиной развития эрозивного гастрита и язвы желудка.
Об опущении желудка может свидетельствовать целый ряд симптомов:
Нарушение перистальтики желудка вызывает вздутие и урчание в животе, приводит к ощущению переполненности даже при приеме небольшого количества пищи. Вследствие замедленного переваривания пищи появляется неприятный запах изо рта, возникают нарушения стула – либо длительные запоры, либо жидкий стул в виде поноса.
Гастроптоз может сопровождаться изменениями аппетита – появляется отвращение к пище или, наоборот, развивается «волчий аппетит» на фоне потери веса и нездоровой худобы. Учащается мочеиспускание.
При обострении симптомов в животе появляются сильные боли, может повыситься температура. Иногда гастроптоз возникает после сильного похудания, удаления больших опухолей в брюшной полости или после родов, особенно у много рожавших женщин.
Могут привести к опущению желудка длительное белковое голодание, авитаминоз. Несильно выраженное заболевание протекает, как правило, бессимптомно.
Но после еды, особенно обильной, появляется чувство тяжести, распирания, ощущение переполненности в подложечной области. Дело в жире.
Шлаковые массы между органами брюшной полости очень быстро уходят, и в итоге действительно может появиться опущение желудка.
В этот период необходимо есть больше салатов из огурцов, красной капусты, бананы, мед, чернику, черешню.
КАК ПОДНЯТЬ ЖЕЛУДОК
Начать лечение рекомендую с упражнений для поднятия желудка.
Занятия проводят, лежа на кушетке с приподнятыми ногами. В таком положении желудок возвращается на свое «законное» место. Упражнения выполняйте в спокойном темпе, без рывков и резких движений.
Не приступайте к лечебной гимнастике: на поздних стадиях и при некоторых сопутствующих заболеваниях она категорически противопоказана.
Исходное положение — лежа на спине, руки вдоль туловища.
1. Поднимайте по очереди прямые ноги, не задерживая дыхания (4-5 раз каждую).
2. Согните ноги в коленях. Поднимайте таз, опираясь на стопы, локти, затылок, образуя «полумостик» (4-5 раз).
3. Вдохните, согните ногу в колене и на выдохе притяните руками к животу (4-5 раз каждую).
4. На вдохе поднимите обе ноги, на выдохе опустите (4- 5 раз).
5. Имитация езды на велосипеде (4-5 раз).
6. Поднимите и опустите руки (6-8 раз). Дыхание произвольное.
7. Вдохните, на выдохе поверните согнутые в коленях ноги на себя и вправо, вернитесь в и. п. Затем повторите то же самое, но с поворотом влево (4-5 раз в каждую сторону).
8. Вдохните, на выдохе притяните руками к животу обе ноги (4-8 раз).
Заканчивайте занятия легким самомассажем живота. Делайте его, лежа на спине, согнув ноги в коленях, движением руки по часовой стрелке. После занятий постарайтесь обеспечить органам брюшной полости нормальное положение в течение 15—20 минут. Для этого просто полежите на кушетке с приподнятыми ногами. Продолжительность тренировок в первые три недели — 10—15 минут один раз в день, а позже — 15 минут 2—3 раза в день.
КИШЕЧНИКУ ПОМОЖЕТ… КЛУБОК ШЕРСТЯНЫХ НИТОК
Конкретнее о колонопрозе – опущении толстого кишечника. Как правило, в патологический процесс при опущении желудка вовлекаются и другие, нижележащие, органы. Опустившийся желудок сдавливает тонкий и толстый кишечник. Пациентов с опущением толстого кишечника беспокоит боль внизу живота, вздутие кишечника, длительные упорные запоры.
Для лечения и восстановления правильного положения органов, кроме фитотерапии, рекомендую точечный массаж и иглоукалывание.
Следует обязательно соблюдать режим питания. Пища должна быть легкой, но сытной, после каждого приема пищи надо некоторое время полежать.
Рекомендуется дробное питание – 5-6 раз в день небольшими порциями.
Физические нагрузки на время лечения надо ограничить.
При опущении кишечника есть такой старинный метод: берете клубок шерстяных ниток, сантиметров 20 в диаметре. Ложитесь на живот, кладете клубок в области пупка и катаете под своим весом вокруг пупка минут 5-10.
Постепенно кишечник встает на свое место.
Есть еще метод абдоминального массажа, когда внутренние органы поднимают руками и еще вытягивают большими банками.
Еще один старинный метод: живот надо намазать растительным маслом, положить вокруг пупка 2 картофелины, разрезанные пополам, и в них навтыкать спичек, по 5-6 в каждую, и поджечь эти спички. Далее берете литровую банку с широким горлом и ставите так, чтобы спички оказались внутри. Спички выжгут кислород, и большая часть живота втянется в банку. Можно подвигать эту банку по часовой стрелке, по маслу она легко ездит. И таким образом становится на место не только желудок, кишечник, но и половые органы.
НЕСКОЛЬКО СОВЕТОВ ПО ПРОФИЛАКТИКЕ ОПУЩЕНИЯ ВНУТРЕННИХ ОРГАНОВ:
- учитесь не нервничать, научитесь расслабляться;
- вести образ жизни с учетом своей природной конституции;
- питаться согласно природной конституции: либо поддерживать пищеварительный «огонь» желудка, либо, наоборот, усмирять его;
- периодически устранять застой энергии и крови в организме с помощью несложных физических упражнений, массажа, иглоукалывания, постановки банок и других процедур, избегать поднятия тяжестей.
Не забывать, что при опущении внутренних органов запрещается ношение тяжестей в руках и рюкзаках, выполнение работ в быту и по дому, связанных с большими физическими усилиями.
Рекомендую всем также методику, разработанную профессором С.М. Бубновским.
Чтобы воздействие было направленным, он разработал систему специальных тренажеров, позволяющих создать «антигравитационный» режим, то есть позволяющих пациенту принять исходное положение, при котором таз находится выше уровня поясницы.
Тренажеры эти самые обычные. А методика уникальна, проверена мной на себе лично. На первом этапе она требует обязательной помощи инструктора, в дальнейшем человеку вполне посильно заниматься самостоятельно.
Еще помните, что движение – это жизнь, только надо научиться его правильно использовать! опубликовано econet.ru
Возникли вопросы — задайте их здесь
P.S. И помните, всего лишь изменяя свое сознание — мы вместе изменяем мир! © econet
Понравилась статья? Напишите свое мнение в комментариях. Подпишитесь на наш ФБ:
источник
Обезболивающие медикаменты
С болезненным состоянием призваны бороться анальгетики.
Самые распространенные и часто применяемые из них:
- Метамизол. Препараты на его основе: Анальгин, Сульперин. Оказывает противовоспалительное, жаропонижающее действие. Заглушает несильный слабовыраженный дискомфорт. Выпускается в разных формах: таблетках, суппозиториях, капсулах, растворах для инъекций. Действует до шести часов. Противопоказан для приема в период беременности, лактации. Препятствием для выбора Метамизола становятся заболевания печени, индивидуальная непереносимость компонентов препарата.
- Кеторолак. Производные лекарства: Кетанов, Кетолонг, Кеталгин, Кетопрофен. Сильнодействующий препарат, обладает мощным анельгезирующим свойством, снимает жар. Производится в таблетках, в виде растворов для введения инъекций. Обезболивает до восьми часов. Имеет побочные эффекты, которые выражаются мигренью, тошнотой, повышением уровня давления, появлением отеков, аллергией. Не рекомендован детям, кормящим и беременным женщинам. Не подходит язвенникам в период обострения заболевания, астматикам.
- Дексалгин (Декскетопрофен). Купирует миалгию, предотвращает прогрессирование миозита, снижает высокую температуру. Эффективен восемь часов. Выпускается в таблетках, уколах. При проявлении побочного действия вызывает гипертонию, аллергию, изжогу, мигрень, утрату сна. Список противопоказаний для использования препарата включает язвенные образования, кровотечения, почечную, печеночные патологии, беременность, кормление грудью, чувствительность к составляющим.
- Аспирин (Ацетилсалициловая кислота). Устраняет жар, недомогание, миозит. Выпускается в простых и шипучих таблетках, растворимых в воде. Лечебный эффект держится три часа. Противопоказания к приему лекарства охватывают категории лиц, страдающих недостатком витамина K в организме, изменениями состава крови, склонностью к кровотечениям. Для женщин, вынашивающих ребенка, препарат опасен.
- Лорноксикам. Препараты, в состав которых он входит: Ксефокам, Зорника. Лечит ревматизм, воспалительные процессы. Выпускается в таблетированной форме и порошке для разведения раствора для уколов. Эффективен в течение восьми часов. Противопоказан будущим и молодым кормящим мамам. Не рекомендован больным с патологиями сердца, почек, печени, язвенным поражением органов ЖКТ.
- Риабал. Выпускается в форме таблеток, раствора для приготовления инъекций, сиропа. Противопоказан при глаукоме.
- Но-шпа. Спазмалитик. Разрешен к приему даже при беременности.
- Папаверин. Снижает напряженный тонус гладких мышц. Оказывает спазмолитическое действие.
В качестве обезболивающих применяют и лекарства группы НПВС. Они не только оказывают анальгезирующее действие, но и лечат, устраняют саму причину появления болей.
Нестероидные противовоспалительные препараты назначают для лечения в случаях, когда дискомфорт становится результатом воспаления в организме.
Основные обезболивающие этой группы:
- Парацетамол. Производные: Доломин, Эффералган, Панадол. Используют при артрите, невралгии, мигрени, миалгии.
- Индометацин. Противоревматическое лекарство. Устраняет отечность, жар, воспаление.
- Ибупрофен. Аналоги: Нурофен, Ибуфен. Эффективно на первоначальных стадиях развития болезни.
- Нимесулид. Производные: Нимесил, Найз, Нимид. Борется с воспалением, болью, защищает хрящевую ткань от разрушения.
- Мелоксикам. Мощное средство обезболивающего и противовоспалительного действия. Аналоги: Мовалис, Ревмаксикам.
Среди обезболивающих, для облегчения болевой симптоматики применяют и мази, гели:
- Диклофенак;
- Вольтарен;
- Индометацин;
- Кетопрофен;
- Быструмгель;
- Кетонал гель;
- Фастумгель;
- Найз гель.
Препараты гелевой формы легки в применении, эффективны в лечении. Их можно использовать самостоятельно, без назначения врача.
Степени растяжения брюшных мышц
Специалисты выделяют 3 степени растяжения мышц брюшной стенки:
- Умеренная, когда несильные болезненные ощущения сходят на нет в течение нескольких дней.
- Средняя степень. Симптомы проходят в течение пары недель. В данном случае пациентам требуется квалифицированная медицинская помощь. Выздоровление таких больных можно наблюдать по истечению 3-6 недель.
- Разрыв мышц брюшного пресса . В данной ситуации пациент испытывает чрезмерные болезненные ощущения с левой либо правой стороны живота. При этом растянутая мышца не может больше сокращаться. Такого рода поражения случаются по причине очень сильного давления на прямые мышцы брюшной стенки. Обычно разрыв случается в соединительной перемычке мышц, которые составляют стенку брюшной полости. В некоторых обстоятельствах, когда происходит разрыв брюшной стенки со смещением внутренних органов, требуется срочное хирургическое вмешательство. Лечение таких пациентов может занять в среднем 3 месяца.
Профилактика как эффективный метод предотвращения боли
Основные профилактические методы, предотвращающие мышечные отклонения, включают:
- ограничение физических тяжелых нагрузок;
- сохранение эмоционального спокойствия;
- ведение активного образа жизни;
- своевременное лечение болезней, в том числе инфекционного происхождения.
Предотвратить усиление болей, связанных со спортивными нагрузками при тренировках, поможет поддержание мускулов в постоянном тонусе. Для этого требуется регулярное выполнение упражнений на разные группы мышц, занятия лечебными физкультурными мероприятиями.
После перенесенных инфекционных, ревматоидных, неврологических патологий профилактикой их рецидива становятся соблюдение рекомендаций врача, питание в соответствии с установленной диетой.
С целью ослабления нагрузки на мускулы при осуществлении тренировок рекомендован прием горячей ванны с морской солью. Для достижения аналогичного эффекта спортсмены используют специально созданные на основе скипидара, яблочного уксуса или барсучьего жира мази.
Благоприятное действие на расслабление мышц оказывают и компрессы из меда, которые накладывают на беспокоящее место на ночь, укутав одеялом.
Спазмированные мускулы рекомендовано оставить на несколько дней в покое, защитив от возможных нагрузок, дать им расслабиться.
Упражнения для укрепления трапеций
Ниже представлены четырех простых упражнения для укрепления мышц трапеции и задней части шеи. Развитие этих мышц позволит вам выполнять подтягивания без боли. Однако помните о том, что при выполнении любых упражнений для трапеций шея должно постоянно находилась в нейтральном положении — взгляд должен быть направлен строго перед собой, а не в зеркало сбоку.
1. Обратные разведения на блоках стоя. Упражнение на среднюю часть трапециевидных мышц. В крайней точке движения лопатки должны быть сведены вместе (представляйте, словно вы зажимаете между ними карандаш). Используя умеренный рабочий вес, выполните 3-4 подхода по 12-15 повторений.
2. Шраги с гантелями. Упражнение на верхнюю часть трапециевидных мышц. Встаньте ровно, возьмите гантели в руки, поднимите плечи как можно выше, затем медленно опустите их вниз. Не совершайте никаких дополнительных вращательных движений плечами. Выполните 3-4 подхода по 12-15 повторений.
3. Попеременный подъем рук лежа на животе. Упражнение для растяжки трапеций и мускулатуры низа спины. Лежа на полу животом вниз, вытяните вперед обе руки, затем поднимите левую руку и правую ногу. Задержитесь на 15-20 секунд, затем перемените ногу и руку. Выполняйте поочередно 1-2 минуты.
4. Разведения рук лежа. Упражнение для растяжки нижней части трапециевидных мышц и мускулатуры низа спины. Лежа на полу животом вниз, разведите руки в стороны, приподнимите ноги и голову, затем как можно сильнее сведите лопатки. Задержитесь на 15-20 сек, опуститесь вниз. Выполняйте 1-2 минуты.
О чем говорит внезапно возникшая боль
Возникающая внезапно, без особых внешних причин, она может свидетельствовать о развитии болезней:
- Миозит. Место поражения – часть конечностей, располагающаяся ниже колена. Тупая, нарастающая волна появляется в результате возникшего осложнения после перенесенного вирусного поражения или непривычных для больного физических упражнений.
- Межпозвоночная грыжа. Приступ охватывает зону поясницы и распространяется до бедер. Нога немеет полностью или частично.
- Невралгия. Стреляющая, ярко выраженная волна. Локализуется в бедре, причиной становится защемление нервных окончаний. В покое затихает, но усиливается при неосторожном или резком движении ноги.
- Остеомиелит. Невыносимые по своей силе боли. Возникают после образования гнойных очагов на фоне инфекции костных тканей.
- Судорожный синдром. Проявляется скованностью, ноющим ощущением, которое со временем нарастает. Возникает из-за обезвоживания, недостатка кальция и магния в организме.
- Фибромиалгия. Поражение охватывает ножные икры. Волна тупая, блуждающая.
Основной симптом таких заболеваний – миалгия. Определить конкретное отклонение можно по дополнительно проявляемым характерным для них иным признакам. Правильную и своевременную диагностику состояния может провести только врач.
Асимметричные болевые ощущения
В некоторых случаях болевой синдром в шее возникает лишь с одной стороны – слева или справа. Такие ощущения чаще всего сопровождают миозит. Если человека продувает с одной стороны, именно там он и испытывает боль. Иногда болевой синдром слева или справа может быть настолько интенсивным, что пациент разворачивает все тело в одном направлении. Такие ощущения могут возникать после аварии, удара, растяжения и присутствовать даже за ухом. В отдельных случаях боль в шее говорит о нарушении кровообращения или сердечных патологиях. Так, одним из проявлений стенокардии является дискомфорт в груди, который ощущается слева и отдает в руку и шейный отдел. Также он может присутствовать за ухом. Воспалительные процессы и отечность провоцируют защемление сосудов, которые отвечают за питание нервной системы. Снижение кровоснабжения приводит к появлению хронического воспаления. Именно это провоцирует нарастание болевого синдрома асимметричной локализации – слева или справа. Причиной данного состояния нередко становятся бурситы плечевого сустава. При воспалении суставных сумок боль локализуется не только в пораженной области, но и поражает все ткани, которые имеют связь с этой зоной. В данном случае дискомфорт ощущается не только в шее, но и в мышцах, связках, сухожилиях, за ухом. Если воспаление поразило лишь одно плечо, то и боль в шее будет ощущаться только с определенной стороны – слева или справа.
Почему болит шея и что делать
Боли в шее хотя бы единожды возникают практически у каждого человека. Это доставляет нам массу неудобств и ограничений, а причин на то может быть масса. Здесь мы попытались выделить все основные причины, систематизировать симптомы, тем самым помочь вам разобраться в характере возможных болей, чтобы понять какие меры предпринимать.
Вегето-сосудистая дистония
Вегето-сосудистая дистония (ВСД) — это нарушения в работе вегетативных функций человека. Причиной могут быть:
- наследственные факторы;
- психические расстройства;
- соматические расстройства;
- поражения нервной системы.
Обычно ВСД непосредственно связана с болезнями опорно-двигательного аппарата, поэтому при таком диагнозе одним из основных симптомов является боль в шее.
Но причину нужно искать в другом заболевании, часто это остеохондроз, артроз. Устранение основной причины шейных болей служит успешным залогом дальнейшего лечения вегето-сосудистой дистонии.
Воспаление лимфоузлов
Лимфоузел — это орган лимфатической системы человека, выполняющий в организме роль фильтра. В организме есть несколько групп лимфоузлов, которые выполняют различные защитные функции.
Одна из таких групп — это шейные лимфоузлы, которые защищают организм от инфекций и опухолей. Вследствие каких-либо инфекций происходит воспаление лимфоузлов (лимфаденит). При поражении шейных лимфоузлов человек чувствует боль в этом отделе. Как правило, воспаление шейных лимфоузлов происходит из-за инфекций лор-органов.
Кроме боли в области шеи, симптомами этого заболевания являются:
- высокая температура;
- общая слабость;
- головная боль.
Лимфоузлы на шее не могут воспаляться и болеть самостоятельно, поэтому, если человек жалуется на подобные симптомы, нужно искать очаг воспаления, от которого произошло поражение лимфоузлов.
Воспаление лимфоузлов можно разделить на 3 типа:
- Лимфоузел явно не увеличен, и боль в шее чувствуется только при прощупывании пальцами.
- Боль в шее ощущается в спокойном состоянии, визуально определяется увеличенный лимфоузел.
- При гнойном воспалении кроме боли в шее наблюдается покраснение кожного покрова в области лимфоузла.
Лечение лимфоузлов проводят амбулаторно, после осмотра врача. Самолечение в этом случае очень опасно. Обычно назначают антибиотики и противовоспалительные препараты, а также рекомендовано на время лечения исключить физические нагрузки.
Межпозвоночная грыжа
Межпозвоночная грыжа возникает вследствие смещения межпозвоночных дисков и выпячивания их в позвоночный канал. Когда грыжа возникает в шейной части позвоночника, человек ощущает простреливающую боль в шее, отдающую в плечевые суставы. Также могут беспокоить головокружения, повышенное давление.
Позвоночник человека состоит из 24 позвонков, которые соединены межпозвоночными дисками, и включает в себя 5 частей: шейную, грудную, поясничную, крестцовую, копчиковую.
Грыжу шейного отдела сложно диагностировать, потому что этот участок позвоночника достаточно мал. Тем не менее, если вы ощущаете описанные симптомы, необходимо пройти обследование, прежде чем заниматься лечением. Ведь, например, прогревать грыжу категорически запрещено.
Если межпозвоночную грыжу не лечить, это может привести к серьезным осложнениям:
- хроническому бронхиту;
- радикулиту;
- гастриту.
В легкой форме грыжа шейного участка лечится массажами, физиотерапевтическими процедурами. В более запущенной форме показана операция.
Миалгия
Миалгия — это мышечная боль вследствие гипертонуса мышечных клеток. С этим явлением сталкивается почти каждый человек в повседневной жизни. Обычно миалгия появляется как результат чрезмерных физических нагрузок, травм, переохлаждения организма, стрессов. Боль имеет ноющий и давящий характер, увеличивается при пальпации.
Миалгия шеи — это наиболее распространенный вариант этого заболевания. Боли в шее могут иметь острый или хронический характер. Лечение миалгии носит комплексный характер и направлено, в первую очередь, на выявление и устранение основного заболевания.
Поддерживающая терапия — это снятие болевых ощущений и воспалений: в основном, это обезболивающие и противовоспалительные препараты в виде мазей, гелей, таблеток. В особо тяжелых случаях требуется внутримышечное введение лекарств. Также облегчают состояние физиотерапевтические процедуры.
Миозит
Миозитом называется воспаление мышц, приводящее к образованию узелков в мышечных волокнах. Причиной возникновения этого явления могут быть:
- инфекции;
- судороги;
- переохлаждение;
- травмы;
- перманентное напряжение одной группы мышц.
Миозит шейного участка проявляется сильной болью, усиливающейся при пальпации. Иногда появляется покраснение кожи в области воспаления, припухлость и уплотнение мышечных тканей, общая мышечная слабость. В особо тяжелых и запущенных случаях вследствие миозита может развиться атрофия мышц. Миозит шеи опасен еще тем, что он затрагивает мышцы пищевода, гортани.
Миозит легко спутать с другими заболеваниями, поэтому для точной диагностики необходимо обращаться к врачу. При лечении в первую очередь необходимо ограничить физические нагрузки. Также при миозитах применяют:
- согревающие мази;
- массажи;
- противовоспалительные препараты.
Если причиной установлена бактериальная инфекция — необходимо применение антибиотиков.
Невралгия затылочного нерва
При невралгии происходит раздражение или сдавливание затылочного нерва — в этом кроется причина, почему болит шея сзади, в области затылка, появляются сильные головные боли, отдающие за ушами и в области глаз. Это явление легко можно спутать с мигренью.
В основном возникает односторонняя боль, так как затылочные нервы расположены по правую и левую стороны, попарно (всего их 4). Двустороннее поражение затылочных нервов встречается нечасто.
Невралгия возникает в результате таких заболеваний:
- переохлаждение головы;
- опухолевый процесс затылочной области;
- продолжительная перегрузка мышц шеи;
- травмы шейного участка позвоночника;
- инфекционные заболевания;
- сахарный диабет;
- остеохондроз.
Диагностировать невралгию достаточно сложно, так как причин головной и шейной боли может быть масса. Для диагностики применяют магнитно-резонансную и компьютерную томографию, а также рентгенографию.
При лечении этого недуга есть два варианта:
- медикаментозное лечение;
- хирургическое вмешательство.
При консервативном (медикаментозном) лечении ожидается облегчение боли, оно предполагает массаж, тепловые процедуры, противосудорожные препараты. Успешным методом ликвидации невралгии затылочного нерва считается блокада с применением стероидных противовоспалительных препаратов.
Опухоли в шейном отделе позвоночника
Опухоль в шейном отделе возникает вследствие роста злокачественных клеток, кроме костных тканей поражается костный мозг. Сложность заболевания состоит в том, что болезнь является смертельно опасной, но ее тяжело диагностировать на ранних стадиях ввиду слабовыраженной симптоматики.
Боль, возникающую в шее, пациенты могут списывать на грыжи, остеохондроз. При опухолевых образованиях шейная боль может отдавать в грудной отдел и верхние конечности, со временем она может проявляться по всему позвоночнику. В целом, при раковых опухолях наблюдается быстрое ухудшение общего состояния.
При данном диагнозе любая отсрочка чревата опасными последствиями, поэтому при малейших подозрениях и обнаружении у себя подобных симптомов немедленно обратитесь к врачу!
При диагностике, кроме томографических исследований, осуществляют пункцию спинного мозга. Для лечения применяют лучевую и химиотерапию, а также хирургическое удаление опухолей.
Спондилез
Спондилез является хронической болезнью позвоночника, которая сопровождается деформацией позвонков по причине разрастания костных тканей и образования шипов и выступов. С возрастом может проявляться почти у 80% людей из-за естественного процесса изнашивания позвонков. Также причинами спондилеза могут быть статические перегрузки и травмы позвоночника, нарушение обмена веществ.
Шейный спондилез — наиболее часто встречающаяся форма этого недуга. Симптомами является боль в шее, затылке и уменьшение подвижности позвонков.
Выявить спондилез можно с помощью рентгенографии. Чем раньше выявить наличие недуга, тем эффективнее будет консервативное лечение, ведь оно лишь останавливает процесс дальнейшего разрастания костных образований. Противовоспалительные и болеутоляющие препараты назначаются для устранения боли. Также эффективны мануальная терапия, массажи, лечебная физкультура, иглоукалывание.
Смещение позвонков в шейном отделе
Смещение позвонков — это патологические состояние, при котором имеет место сдвиг и ротация позвонков.
Наиболее подвержены этому явлению шейные позвонки, причинами могут быть:
- травмы позвоночника;
- резкие перепады температур;
- долгое пребывание в неестественном положении;
- возрастные изменения в позвоночнике;
- врожденные патологии;
- у новорожденных — родовая травма.
При смещении позвонков в шейном отделе наблюдается боль в шее, головная боль, нарушение сна, хроническая усталость. Диагностику проводят с помощью рентгенографии, магнитно-резонансной и компьютерной томографии. При лечении первым делом ограничивают движение головы с помощью шейного бандажа. Пациентам также назначают противовоспалительные препараты, рефлексотерапию, лечебную гимнастику и мануальную терапию.
Унковертебральный артроз
Унковертебральный артроз шейного участка — это хронически протекающее дегенеративно-дистрофическое заболевание, которое проявляется разрушением прослоек хрящевой ткани между позвонками. Из-за этого появляется боль в области шеи, которая обычно локализована вокруг проблемного позвонка, также может появляться хруст в шее. На ранних стадиях боль в шее появляется при повороте головы или при поднятии тяжестей.
При немедленном обращении к врачу после обнаружения этих симптомов можно в течение пары недель устранить все нарушения. А если пренебрегать лечением, то болезнь будет только прогрессировать.
Причинами унковертебрального артроза являются:
- травмы шейного отдела;
- вывихи тазобедренного сустава;
- плоскостопие;
- гиподинамия;
- лишний вес;
- последствия полиомиелита.
Используется диагностика, привычная для заболеваний позвоночника: компьютерная и магнитно-резонансная томографии, рентгенография. Лечение проводится амбулаторно и направляется, в основном, на снятие болевых синдромов и обеспечения покоя шейному отделу (фиксируют с помощью бандажа). Назначают болеутоляющие, противовоспалительные, а также средства для улучшения кровотока.
Немаловажными в лечении являются препараты, которые ускоряют восстановление хрящевой ткани, так называемые хондропротекторы. Кроме того, показана физиотерапия.